
Elektronenmikroskopisches Bild eines HPV
Dr. Martin Hirte
HPV-Impfung
Nutzen, Risiken und Alternativen von Gebärmutterhals-Krebsvorsorge
Knaur e-books
Dr. Martin Hirte, Jahrgang 1954, ist Facharzt für Kinderheilkunde und hat seit 1990 eine klassisch homöopathisch ausgerichtete Kinderarztpraxis mit Schwerpunkt Allergologie in München. Er ist verheiratet und hat vier Kinder. Dr. Martin Hirte ist Mitherausgeber des Buches »Homöopathie in der Kinder- und Jugendmedizin«.
© 2016 der eBook-Ausgabe Knaur eBook
© 2016 Knaur Verlag
Ein Imprint der Verlagsgruppe Droemer Knaur GmbH & Co. KG, München
Alle Rechte vorbehalten. Das Werk darf – auch teilweise – nur mit
Genehmigung des Verlags wiedergegeben werden.
Redaktion: Ralf Lay
Covergestaltung: ZERO Werbeagentur, München
ISBN 978-3-426-43724-7
Noch mehr eBook-Programmhighlights & Aktionen finden Sie auf
www.droemer-knaur.de/ebooks.
Sie wollen über spannende Neuerscheinungen aus Ihrem Lieblingsgenre auf dem Laufenden gehalten werden? Abonnieren Sie hier unseren Newsletter.
Sie wollen selbst Autor werden? Publizieren Sie Ihre eBooks auf unserer Akquise-Plattform www.neobooks.com und werden Sie von Droemer Knaur oder Rowohlt als Verlagsautor entdeckt. Auf eBook-Leser warten viele neue Autorentalente.
Wir freuen uns auf Sie!
In den Jahren 2006 und 2007 kamen in kurzem Abstand hintereinander zwei Impfstoffe auf den Markt, die gegen Viren gerichtet sind, welche den meisten Menschen bis dahin völlig unbekannt waren: humane Papillomaviren oder kurz HPV. In erstaunlich kurzer Zeit wurden diese Impfstoffe in den meisten europäischen Ländern zugelassen und empfohlen. Die Impfstoffhersteller sprechen von einer »Impfung gegen Krebs«.
Die Geschichte dieser Impfstoffe soll hier erzählt werden, und zugleich soll eine Einschätzung gegeben werden, welcher Nutzen von ihnen erwartet werden kann, welchen Schaden sie anrichten können und welche Alternativen zur Impfung es gibt.
Humane Papillomaviren sind die häufigsten sexuell übertragenen Viren. Sie bestehen wie viele Viren praktisch nur aus Erbmaterial und einer Eiweißhülle und können sich außerhalb menschlicher Zellen nicht vermehren. Die Bezeichnung »human« bedeutet, dass dieses Virus nur beim Menschen vorkommt. »Papilloma« ist abgeleitet vom lateinischen papilla für »Warze«.
HPV gehören zu den erfolgreichsten Viren überhaupt. Bei mindestens 80, vielleicht auch 100 Prozent aller sexuell aktiven Menschen – Männern wie Frauen – sind die Genitale mindestens einmal, oft auch mehrmals im Leben mit HPV besiedelt. Humane Papillomaviren sind also ein völlig normaler Bestandteil menschlichen Sexuallebens, ein in aller Regel vorübergehender Begleiter.
Zur Übertragung des Virus führt nur der direkte Haut- oder Schleimhautkontakt. Eine Ansteckung über Gegenstände oder Körperflüssigkeiten wie Sperma, Blut oder Speichel ist unwahrscheinlich. Besonders häufig sind HPV bei jungen Frauen unter 25 Jahren nachweisbar.

Elektronenmikroskopisches Bild eines HPV
Die HPV bilden eine große Familie: Derzeit sind mehr als 150 verschiedene Typen von HPV bekannt, von denen mindestens vierzig den Genitaltrakt oder – je nach den Gepflogenheiten beim Geschlechtsverkehr – auch den Mund oder den After befallen können. Manche Papillomaviren haben auch nur die Haut als Zielorgan und verursachen dort das Wachstum harmloser Warzen.
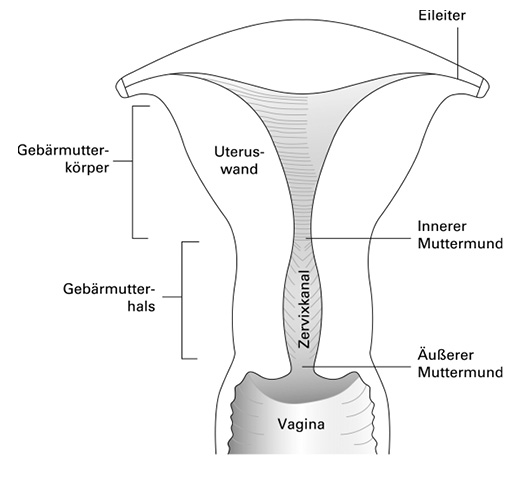
Die inneren weiblichen Genitale
Eine HPV-Infektion im Genitalbereich verläuft unbemerkt und klingt auch in den meisten Fällen spontan wieder ab: Bei mehr als 90 Prozent der infizierten Frauen sind die Viren innerhalb von zwei Jahren wieder verschwunden. Diese Selbstheilung ist umso wahrscheinlicher, je jünger die betroffenen Frauen sind.
In Deutschland finden sich HPV bei 28 Prozent der 20- bis 22-jährigen und 25 Prozent der dreißigjährigen Frauen (Iftner 2010, Petry 2013). Mit zunehmendem Alter sinkt die Infektionsrate immer weiter ab. Das hat wahrscheinlich zwei Gründe: Ältere Frauen wechseln weniger häufig ihren Geschlechtspartner, und viele haben durch frühere HPV-Infektionen schon eine gewisse Immunität.
Einige Mitglieder aus der großen Familie der humanen Papillomaviren werden mit der Entstehung von Krebs am Gebärmutterhals (Cervix uteri bzw. Zervix) und auch anderen sehr seltenen Krebsformen in Verbindung gebracht. Mindestens achtzehn Virustypen wurden bisher als »Hochrisikotypen« identifiziert, wobei die Liste von Jahr zu Jahr länger wird.
Die weltweit am häufigsten vorkommenden Hochrisikotypen sind HPV 16 und HPV 18: HPV 16 ist in 50 bis 60 Prozent, HPV 18 in 10 bis 20 Prozent der Krebszellen von Gebärmutterhalstumoren nachweisbar. Antigene der beiden sind in Gardasil und Cervarix enthalten, den HPV-Impfstoffen der ersten Generation. Weitere Hochrisikotypen tragen die Nummern 31, 33, 35, 39, 45, 51, 52, 56, 58 und 59. Seltener sind die Typen 26, 67, 68, 69, 73 und 82 in Krebszellen des Gebärmutterhalses anzutreffen.
Alle hier aufgeführten Hochrisikotypen werden für knapp 87 Prozent der Zervixkarzinome verantwortlich gemacht. Mehr als 13 Prozent werden also von weiteren Risiko-HPV verursacht (Dillner 2015).
In Deutschland wurden zwei Studien veröffentlicht, für die mehr als 1700 Frauen auf HPV untersucht wurden (Deleré 2014a, Petry 2013). Bei jeder dritten 20- bis 24-jährigen und bei jeder vierten 25- bis 29-jährigen Frau konnten Hochrisiko-HPV nachgewiesen werden. Das in den HPV-Impfstoffen enthaltene HPV 16 fand sich bei 19,5 Prozent der niedrigeren und 7,5 Prozent der höheren Altersgruppe, die entsprechenden Zahlen für HPV 18 lagen bei 5,1 bzw. 2,5 Prozent.
Bei über dreißigjährigen Frauen liegt der Befall durch Hochrisiko-HPV unter 5 bis 6 Prozent (AMWF 2013).
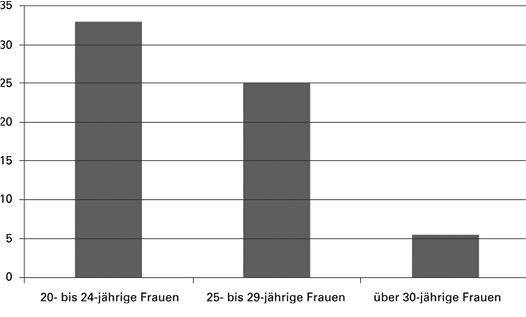
Infektionsrate mit Hochrisiko-HPV nach Altersgruppen (in %)
Angst muss man vor HPV also nicht haben: In der Regel beseitigt das Immunsystem auch die riskanten Virustypen unbemerkt und ohne Behandlung. Dasselbe Schicksal haben die zahlreichen HPV-Typen mit niedrigem Risiko, die nur Genitalwarzen oder geringfügige Zellveränderungen am Gebärmutterhals verursachen.
Bis zu 10 Prozent der infizierten Frauen werden das Papillomavirus nicht so schnell wieder los: Es nistet sich sozusagen ein – er »persistiert«, sagen die Fachleute. Das kann bei einem Hochrisikovirus zu Problemen führen: Sein Erbmaterial kann im Lauf der Zeit die Gene der Wirtszellen schädigen und dadurch Zellveränderungen an Muttermund und Gebärmutterhals hervorrufen, sogenannte Dysplasien, die Vorstufen von Krebs sein können. Häufig kommen allerdings auch persistierende HPV-Infektionen ohne Zellschädigung vor: Das heißt, HPV-Viren sind über Monate oder Jahre nachweisbar, aber die Zelluntersuchung ergibt ein unauffälliges Ergebnis.
Bei Frauen, die mit HPV-Hochrisikotypen infiziert sind, kommt es mit einer Wahrscheinlichkeit von 5 bis 28 Prozent innerhalb der nächsten Jahre zu Dysplasien (Dillner 2015). Je jünger die betroffene Frau ist, desto wahrscheinlicher verschwinden diese Dysplasien von allein wieder. Bei unter 35-Jährigen bilden sich 85 Prozent der Dysplasien innerhalb von Monaten bis wenigen Jahren komplett zurück, bei über 35-Jährigen sind es bis zu 60 Prozent.
In Deutschland werden jährlich mehrere hunderttausend Frauen bei der Krebsfrüherkennungsuntersuchung mit der Diagnose Dysplasie konfrontiert. Je nach mikroskopischem Befund der Gewebeprobe werden Dysplasien in drei Schweregrade eingeteilt: »leicht« (CIN 1), »mittelgradig« (CIN 2) und »hochgradig« (CIN 3). CIN ist die Abkürzung von »Cervical Intraepithelial Neoplasia« – das heißt übersetzt etwa »Neubildung im Gebärmutterhalsgewebe«.
Die Angaben in der medizinischen Literatur zum Entartungsrisiko der verschiedenen CIN-Stadien schwanken stark:
CIN 1 bilden sich in 50 bis 80 Prozent der Fälle wieder zurück und schreiten in 10 bis 20 Prozent zu CIN 2 fort. Nur 1 Prozent geht in Krebs über.
CIN 2 bilden sich in über 40 Prozent der Fälle zurück und schreiten in 20 bis 30 Prozent zu CIN 3 fort. Etwa 5 Prozent entwickeln sich zu Krebs.
CIN 3 bilden sich in 25 bis 32 Prozent der Fälle spontan zurück und schreiten in bis zu 12 Prozent der Fälle zu einer Krebserkrankung fort, über einen Zeitraum von Jahren bis Jahrzehnten (Ostör 1993).
Ein Teil der Dysplasien verändert sich über lange Zeit nicht und führt zu häufigen und zermürbenden Kontrolluntersuchungen.
Hochgradige Dysplasien am Gebärmutterhals sind in Deutschland zwanzig- bis fünfzigmal häufiger als Zervixkarzinome. Das bedeutet, dass auch die meisten dieser Dysplasien harmlos sind (AT 2008a). Bei jungen Frauen ist die Gefahr der Entartung geringer als bei älteren.
Infektion mit HPV | 50–100 % aller Frauen |
Infektion mit Hochrisiko-HPV | 25–34 % aller Frauen unter 30 |
Persistierende HPV-Infektion | ca. 4 % aller Frauen unter 30 |
Dysplasien CIN 1 bis CIN 3 | ca. 7 % aller Frauen |
Höhergradige Dysplasien (CIN 2 und CIN 3) | ca. 1 % aller Frauen |
Gebärmutterhalskrebs | 9,3 pro 100 000 Frauen |
Tod durch Gebärmutterhalskrebs | 2,5 pro 100 000 Frauen |
HPV sind eine normale Begleiterscheinung menschlichen Sexuallebens. Sie sind in aller Regel harmlos und für das Immunsystem kein Problem.
In seltenen Fällen wird eine HPV-Infektion chronisch und kann allmählich zu Zellveränderungen (Dysplasien) führen.
Die meisten Dysplasien bilden sich von allein wieder zurück. Nur selten schreiten sie zu Krebsvorstufen fort.
Der Übergang von einer Dysplasie zu einer Krebserkrankung dauert viele Jahre.
Gebärmutterhalskrebs ist die zweithäufigste Krebstodesursache bei Frauen weltweit. Betroffen sind jedoch vor allem Frauen in den ärmeren Regionen: 80 Prozent der Erkrankungen treten in Entwicklungsländern auf. Die Gründe dafür sind vielfältig: der schlechtere Ernährungszustand der Menschen, die höhere Geburtenrate und vor allem fehlende Früherkennungsprogramme. Unter Umständen kommen als Risikofaktoren noch Promiskuität und andere sexuell übertragene Krankheiten hinzu, vor allem HIV.
In den reichen Ländern des Nordens sind in den letzten Jahrzehnten sowohl Häufigkeit als auch Sterblichkeit des Zervixkarzinoms stark zurückgegangen. 1971 zählte der Gebärmutterhalskrebs in Deutschland noch zu den häufigsten Krebserkrankungen bei Frauen – damals erkrankten 35 von 100000 Frauen. Heute rangiert dieser Krebs auf Platz 12 der Liste: Im Jahr 2010 registrierte das Robert Koch-Institut (RKI) 4660 Neuerkrankungen – das sind nämlich 9,3 unter 100000 Frauen – und etwa 1500 Todesfälle durch Gebärmutterhalskrebs. Im Vergleich dazu erkrankten im gleichen Zeitraum 228000 Frauen an einem anderen Krebs, darunter 70000 an Brust-, 28700 an Darm- und 17600 an Lungenkrebs. In Österreich erkranken jährlich etwa 20000 Frauen an Krebs, darunter 5000 an Brust-, 2600 an Darm-, 2700 an Lungen- und 390 an Gebärmutterhalskrebs.
In der Schweiz erkranken jährlich zirka 17000 Frauen an Krebs, darunter 5500 an Brust-, 1800 an Darm-, 1450 an Lungen- und 250 an Gebärmutterhalskrebs.
Anteil (in %) der häufigsten Tumorarten an allen Krebs-Neuerkrankungen in Deutschland 2010
Quelle: RKI 2013
Der Rückgang des Zervixkarzinoms ist in erster Linie auf die Früherkennungsuntersuchungen zurückzuführen. Weitere Faktoren dürften sein: die abnehmende Zahl von Schwangerschaften pro Frau seit Ende der sechziger Jahre, die häufigere Benutzung von Kondomen und vielleicht auch das Abflauen der »sexuellen Revolution« der späten sechziger Jahre (siehe auch Tab. 6).
Bei den meisten Krebsarten nimmt die Häufigkeit mit steigendem Alter zu. Anders beim Gebärmutterhalskrebs: Er wird am häufigsten im Alter von vierzig bis sechzig Jahren diagnostiziert, das mittlere Alter bei der Erstdiagnose liegt bei 53 Jahren.
Quellen: EUCAN 2012, RKI 2014
Das ist im Vergleich zu anderen Krebserkrankungen sehr früh und bedeutet, dass durch diesen Krebs besonders viel Lebensqualität oder Lebenszeit verlorengeht.
In osteuropäischen Ländern wie Rumänien oder Bulgarien ist die Erkrankungsrate dreimal so hoch wie in Deutschland, während sie in der Schweiz und in Finnland deutlich niedriger liegt.
Die meisten Krebserkrankungen werden nicht durch Virusinfektionen verursacht, sondern haben andere Ursachen. Der Zusammenhang mit bestimmten Umwelteinflüssen und Lebensstilfaktoren ist gesichert. Nach Aussagen von Krebsforschern ist mindestens jede zweite Krebserkrankung im Prinzip vermeidbar.
Risikofaktoren | Geschätzter Anteil an der Entstehung von Krebserkrankungen (in %) |
Rauchen | 30 |
Ernährung: Überernährung, zu viel Fett und Fleisch (v. a. Gepökeltes, Frittiertes, Gegrilltes), zu wenig Obst und Gemüse, Schimmelpilzgifte, Agrarchemikalien | 30 |
Berufliche Faktoren, z. B. Asbest, Silikonstaub, Radioaktivität, Röntgenstrahlung | 5 |
Genetische Faktoren | 5 |
Infektionen, z. B. mit HPV, Epstein-Barr-Virus, Herpes-simplex-Virus, Hepatitis-B-Virus, Helicobacter | 5 |
Sitzender, bewegungsarmer Lebensstil | 5 |
Alkohol | 3 |
Luftschadstoffe, z. B. Feinstaub, Benzol, Kohlenmonoxid | 2 |
Ionisierende Strahlung: Röntgenstrahlen, Radioaktivität, UV-Licht | 2 |
Medikamente, z. B. Zytostatika, Immunsuppressiva, Hormone | 0,1 |
Quelle: Harvard Report on Cancer Prevention 1996